Implementasi Kebijakan Audit Medis dalam Upaya Kendali Mutu dan Kendali Biaya Rumah Sakit di Indonesia
Penulis: Eva Tirtabayu Hasri (Peneliti Divisi Manajemen Mutu, PKMK FK KMK UGM)
Universal Health Coverage (UHC) di Indonesia diterapkan melalui program Kendali mutu dan kendali biaya. Program ini diamanatkan untuk mengedepankan pelayanan yang efektif dan efisien. BPJS Kesehatan bertanggung jawab memastikan hal ini melalui pembentukan tim kendali mutu dan kendali biaya (TKMKB) di rumah sakit. Pembentukan TKMKB dilegalkan melalui Peraturan BPJS Kesehatan Nomor 8 tentang penerapan kendali mutu dan kendali biaya dalam program JKN. Regulasi tersebut menyebutkan bahwa TKMKB di rumah sakit beranggotakan komite medis, dengan tugas melakukan audit medis.
Sejak diberlakukan peraturan tersebut tahun 2016, belum pernah ada kajian tentang implementasi audit medis oleh TKMKB. Working Paper yang diterbitkan oleh Pusat Kebijakan dan Manajemen Kesehatan (PKMK) FK-KMK UGM tahun 2018 menyebutkan implementasi audit medis mengalami kendala karena adanya TKMKB lebih bersifat sebagai auditor yang mencari kesalahan tenaga kesehatan, kesengganan sesama profesi melakukan audit, keterbatasan sumber daya manusia, ketidaktahuan tentang tugas dan ketidaktahuan cara melakukan audit.
Audit sebagai alat untuk meningkatkan kualitas pelayanan melalui peninjauan sistematis pada alur tata laksana pasien. Dengan kata lain, membandingkan apa yang kita lakukan dengan apa yang harus dilakukan melalui standar nasional atau internasional (Mirzaei, 2011), sehingga keterlibatan medis memainkan peran penting dalam mendukung pencapaian budaya yang bermutu di rumah sakit untuk mendukung UHC (Atkinson, 2011).
Kajian yang dilakukan oleh penulis di enam provinsi yaitu Daerah Istimewa Yogyakarta (DIY), Jawa Tengah, Kalimantan Timur, Sumatra Barat, Sulawesi Selatan, dan Bengkulu pada tahun 2019. Melibatkan TKMKB teknis yang dibentuk oleh BPJS Kesehatan di rumah sakit dengan menggunakan pendekatan realis evaluasi. Data dianalisa melalui tiga fase, yaitu: 1) identifikasi teori program yang mendasari kebijakan kendali mutu dan kendali biaya, 2) pengujian teori program dan 3) penyempurnaan teori program. Teori program dikembangkan melalui pendapat ahli, dokumen program, diskusi formal, FGD dengan pemangku kepentingan terkait. Temuan dianalisa menurut formula realis evaluasi dalam bentuk Context, Mechanism, dan Outcome (CMO) yang menjelaskan hasilnya, dan berdasarkan temuan yang ada dilakukan penyempurnaan teori dalam meningkatkan implementasi kebijakan KMKB dengan merinci apa yang berhasi (hasil), bagaimana caranya (mekanisme) dan dalam kondisi apa (konteks).
Berikut ini hasil penelitian yang dilihat dari beberapa tahapan, yakni;
Tahap I. Identifikasi Teori Program
Kebijakan kendali mutu dan kendali biaya disusun mengacu pada quality care framework dari Donebedian yaitu standar input, proses, dan output. Komponen kebijakan audit medis mengacu pada Permenkes No.755/2011 menjelaskan bahwa, subkomite mutu profesi melakukan audit medis untuk memelihara mutu profesi staf medis komite medik. Selain itu, komponan ini juga berdasarkan pada Peraturan BPJS Kesehatan No.8/2016 menjelaskan bahwa Tim KMKB berasal dari komite medis dari setiap rumah sakit yang ada di wilayah kerja BPJS Kesehatan.
Tahap II. Pengujian Teori Program
Tabel 1. Rumusan CMO Hipotesis Kebijakan Kendali Mutu dan Kendali Biaya

*didapat dari pengembangan program teori dan hasil wawancara para stakeholder yang dilaksanakan pada penelitian tahun 2019.
Tahap III. Hasil Pengujian Teori Program dan Penyempurnaan Teori Program (Result)
Secara umum tugas audit medis sudah berjalan di semua lokasi penelitian karena TKMKB berasal dari komite medis. Komite medis memiliki aspek legal melakukan audit medis, namun di Jawa Tengah audit medis belum optimal di salah satu RS karena pihak manajemen rumah sakit tidak memberikan wewenang kepada TKMKB melaksanakan tugas. Kuotasi dari provinsi:
“…Kita (TKMKB Pusat) akan kontak TKMKB teknis, mereka punya aspek legal melakukan audit…”(TKMKB Pusat).
“…Audit medis belum karena kami tidak diberi wewenang oleh direksi …” (RS Swasta).
Uraian kuotasi di atas, kemudian dihimpun untuk diidentifikasi CMO alternatif yang muncul pada pengumpulan data, hasil disajikan sebagai berikut:
Tabel Konfigurasi CMO Hasil Penelitian (Alternatif) Kebijakan KMKB
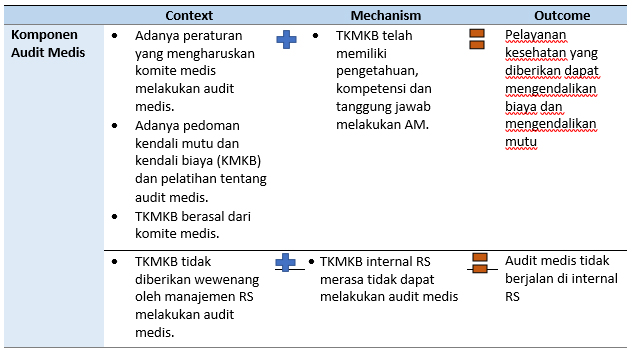
Ross et al (2017) menyebutkan bahwa sebelum melakukan audit, tenaga kesehatan mempunyai anggapan yang tidak baik tentang audit seperti audit mengancam kinerja, tidak dapat sharing pengetahuan, dan tidak mempunyai tujuan jelas. Namun setelah mereka terpapar audit, ada perubahan pemahaman. Mereka mempunyai beberapa pemahaman bahwa Audit Klinis dapat meningkatkan pelaporan, validasi kompetensi profesional, tujuan audit jelas, umpan balik auditor bermanfaat ketika berdiskusi membahas temuan audit, media sharing pengetahuan, memperbaiki kepribadian dan prilaku, dapat mewakili kebutuhan tenaga medis. Pemahaman tidak baik tentang audit medis juga terjadi di lokasi penelitian, TKMKB tidak melakukan audit medis karena pihak manajemen tidak mempunyai pemahaman yang cukup tentang audit medis.
Audit medis bukan satu-satunya upaya Kendali mutu dan kendali biaya yang dilakukan RS di Indonesia saat ini, ada yang lain seperti peyusunan, penerapan dan impelemnetasi clinical pathaywas, seperti menurut Mukti (2007) bahwa beberapa aktifitas yang dapat dilakukan untuk pencapaian mutu antara lain utilization review (UR), audit medis, clinical pathway, peer review dan algoritma.
TKMKB di rumah sakit mempunyai akses data di setiap rumah sakitnya masing-masing. Menurut WHO, akses terhadap data dan kemampuan analisa data UHC di tingkat nasional maupun regional sangat penting untuk monitoring keberhasilan UHC (Tracking Universal Health Coverage: First Global Monitoring Report, World Health Organization 21 Jul 2015). Hal ini tidak terjadi di lokasi penelitian, kegiatan akses dan pengolahan data untuk audit medis dilakukan oleh TKMKB di rumah sakit berdasarkan temuan BPJS Kesehatan, sehingga hasil audit TKMKB di rumah sakit dgunakan sebagai dasar pengambilan keputusan untuk perbaikan. Kompetensi olah data dapat didukung oleh aplikasi pengolah data, seperti aplikasi yang dapat memvisualisasikan hasil olah data mulai dari proses pengumpulan, cleaning, analisis, dan berbagi data (Inseok, 2017).
Pelaksanaan audit medis dilakukan oleh TKMKB yang sebagian besar merupakan anggota komite medis di rumah sakit yaitu dokter, mereka merasa mempunyai kemampuan melakukan audit medis karena ada aspek legal yang mengatur. Sehingga peraturan BPJS Kesehatan nomor 8 tahun 2016 yang menyatakan bahwa TKMKB berasal dari komite medis merupakan hal yang tepat karena mereka memiliki kemampuan melakukan AM. Dokter memegang peranan penting dalam peningkatan mutu pelayanan. Kepemimpinan yang dimiliki oleh dokter merupakan kontribusi penting tetapi tidak eksklusif untuk memimpin peningkatan kualitas dalam perawatan kesehatan. Tetapi ada juga pengaruh dari budaya organisasi, pengembangan tim dan mikrosistem dan teknologi informasi (Dickinson, 2013).
Audit medis memberi manfaat banyak, antara lain: mengidentifikasi dan mengukur area risiko dalam pelayanan, menilai mutu layanan yang diberikan kepada pasien, memberikan peluang untuk meningkatkan kepuasan kerja, menciptakan budaya peningkatan mutu klinis, meningkatkan kualitas dan efektifitas layanan kesehatan (Quality and Patient Safety Directorate, 2017). Data audit medik juga digunakan untuk utilisasi penggunaan obat per penyakit sehingga dapat mengurangi penyalahgunaan antibiotik dan penggunaan berlebihan (FarooquiI et al, 2019).
Referensi
- Atkinson, S., Spurgeon, P., Clark, J., and Armit, K. (2011). Engaging Doctors: What Can We Learn From Trusts With High Levels of Medical Engagement? UK: NHS Institute for Innovation and Improvement and Academy ofMedical Royal Colleges.
- BPJS Kesehatan. (2016). Peraturan BPJS Kesehatan Nomor 8 Tahun Tentang Penerapan Kendali Mutu Dan Kendali Biaya Pada Penyelenggaraan Program Jaminan Kesehatan Nasional.
- Dickinson, H., Ham, C., Snelling, I., and Spurgeon, P. (2013). Are We There Yet? Models of Leadership and Their Effectiveness: An Exploratory Study. London: NHS National Institute for Health Research.
- FarooquiI, H.H., Mehta, A., Selvaraj, S. (2019). Outpatient Antibiotic Prescription Rate and Pattern in The Private Sector in India: Evidence From Medical Audit Data. PLOS ONE. https://doi.org/10.1371/journal.pone.0224848 November 13, 2019 1 / 11
- Inseok Ko, M. S., and Hyejung, C. (2017). Interactive Visualization of Healthcare Data Using Tableu. Health Inform Res. Published online October 31. https://doi.org/10.4258/hir.2017.23.4.349.
- Mirzaei, S., Maffioli, L., and Hilson, A. Clinical Audit in Nuclear Medicine. Eur J Nucl Med Mol Imag 2011. DOI 10.1007/s00259-010-1605-z.
- Mukti, G. A. (2007). Good Governance dalam Pembiayaan Pelayanan Kesehatan. Yogyakarta: Manajemen Kebijakan Pembiayaan dan Manajemen Asuransi Kesehatan UGM.
- Tezuka K. Physicians and Professional Autonomy. (2014). Japan Medical Association Journal. Vol.57, No.3.
- TKMKB Nasional. (2015). Buku Petunjuk Teknis Kendali Mutu dan Kendali Biaya Program JKN. Jakarta: BPJS Kesehatan.
- Quality and Patient Safety. (2017). Practical Guide To Clinical Audit. Irlandia: Quality and Patient Safety
- Ross, P., Hubert, J., and Wong, W.L. (2017). Reducing The Blame Culture Through Clinical Audit
in Nuclear Medicine: A Mixed Methods Study. Journal of the Royal Society of Medicine Open; 8(2) 1–11. DOI: 10.1177/2054270416681433 - WHO. (2015). Tracking Universal Health Coverage: First Global Monitoring Report. World Health Organization. ISBN 9241564970, 9789241564977









