HARI I: Patient Experience: dari Pasien menjadi Partner dalam Meningkatkan Pengalaman Pasien
Sesi Pleno
Opening Remarks by VN Ministry of Health,
oleh Professor Tran Van Thuan, MD, PhD, Vice Minister of Health, Vietnam
Dalam pembukaan HMA 2025 dihadapan 1.200 peserta, Prof Tran menyampaikan tekad Pemerintah Vietnam untuk memperkuat sistem kesehatan berkelanjutan dengan menekankan pergeseran dari pola “mengobati penyakit” menuju “mengelola kesehatan secara proaktif”. Hal ini sejalan dengan strategi kesehatan nasional Vietnam yang menekankan pentingnya inovasi, sains, dan transformasi digital di sektor kesehatan.
Dalam satu dekade terakhir (catatan editor: kondisi dibawah ini menarik karena sangat mirip dengan Indonesia), Vietnam mencatat berbagai pencapaian penting. Standar mutu rumah sakit nasional dengan 83 indikator telah diterapkan di seluruh negeri. Saat ini, pemerintah tengah menyusun standar mutu lanjutan agar lebih mendekati standar internasional. Sejumlah rumah sakit, baik publik maupun swasta, juga telah mendapatkan akreditasi global. Transformasi digital kesehatan berkembang pesat melalui penerapan rekam medis elektronik, pembayaran non-tunai, serta perluasan jaringan layanan hingga ke wilayah terpencil.
Model satellite hospital juga telah dinilai mampu mengurangi beban rumah sakit pusat dengan menyediakan layanan berkualitas di daerah. Pemerintah juga menekankan bahwa etika kedokteran, keselamatan pasien, dan kualitas pelayanan tetap menjadi fondasi utama. Meski begitu, tantangan besar masih dihadapi, termasuk kepadatan pasien di rumah sakit rujukan, keterbatasan tenaga medis di daerah sulit, serta kebijakan pembiayaan kesehatan yang belum sepenuhnya selaras. Transformasi digital juga dinilai belum merata di seluruh tingkatan layanan.
Prof Tran sangat mengapresiasi tema yang diangkat pada HMA 2025: “Quality, Experience, and Leadership in Healthcare – Integrate, Inspire, Innovate” dan berharap forum ini dapat menjadi wadah untuk berbagi pengalaman manajemen, membahas model inovatif dari berbagai negara, serta merumuskan solusi konkret guna meningkatkan mutu layanan, modernisasi tata kelola rumah sakit, dan mempercepat transformasi digital.
“Vietnam berkomitmen menjadi anggota aktif, bertanggung jawab, dan penuh aspirasi dalam membangun pusat-pusat keunggulan kesehatan di Asia,” tegas perwakilan pemerintah dalam sambutannya (catatan editor: setelah industri manufaktur, Vietnam akan/sudah menjadi saingan utama Indonesia dalam pelayanan kesehatan).
Sesi 1: Digital Transformation in the Field of Medical Examination and Treatment
oleh Dr Ha Anh Duc, General Director of the Department of Medical Services Administration, Ministry of Health, Vietnam.
(catatan editor: editor merasa sesi ini terlalu awal disampaikan, seharusnya sesuai dengan tema HMA 2025, sesi pleno perlu diawali dengan pembahasan tentang quality, experience, dan leadership, sebelum membahas teknologi yang dapat mendukungnya, termasuk digital transformation) dr. Ha menyampaikan bahwa transformasi digital menjadi agenda utama sektor kesehatan Vietnam. Pembicara menekankan bahwa perubahan ini merupakan tren global sekaligus kebutuhan politik dan kebijakan yang tidak bisa dihindari. Menurut WHO, saat ini sudah ada 75 negara yang memiliki strategi transformasi digital kesehatan nasional, dan Vietnam berkomitmen berada di garis depan.
Pemerintah Vietnam telah menindaklanjuti kebijakan nasional yang menempatkan sains, teknologi, inovasi, dan transformasi digital sebagai pilar utama pembangunan. Dalam sektor kesehatan, langkah ini diwujudkan dengan penerapan rekam medis elektronik (EMR), pengembangan smart hospital (catatan editor: banyak RS di Indonesia saat ini menurut editor baru pada tahap digitaliasi hospital, belum sampai tingkat ke smart hospital), pemanfaatan analitik cerdas, kecerdasan buatan, serta kolaborasi dengan sektor swasta seperti FinBrain dan NVIDIA.
Strategi transformasi digital Vietnam dibagi dalam beberapa tahap. Pada periode 2025, fokus utama adalah membangun basis data kesehatan terpusat dan memastikan seluruh rumah sakit menerapkan EMR (catatan editor: pada sesi ini perwakilan pemerintah Vietnam menginformasikan bahwa mereka akan membangun data base kesehatan secara masis, namun pada sesi yang berbeda, pembicara yang berbeda dari pakar transformasi digital mengingatkan pentingnya berhati-hati dalam membangun basis data kesehatan untuk tidak terlalu komenpleks sehingga justru sulit diolah menjadi informasi dan dasar pengambilan keputusan. Menghindari DRIP - Data Rich Information Poor yang sering editor ingatkan kepada para COI di RS). Tahun 2026 Vietnam juga menargetkan penyelesaian infrastruktur digital kesehatan nasional dan standarisasi data lintas fasilitas, sehingga pada 2030 diharapkan Vietnam telah memiliki ekosistem kesehatan digital terintegrasi, terhubung dengan data kependudukan dan asuransi kesehatan, serta memberikan setiap warga profil kesehatan digital untuk mendukung layanan prediktif dan personalized medicine.
Jalan menuju 2030 teresebut tidak mudah. Tantangan yang dihadapi antara lain keterbatasan regulasi dan mekanisme kebijakan, infrastruktur TI yang belum merata, serta keamanan data dan kerahasiaan informasi kesehatan. Data kesehatan saat ini masih terfragmentasi, kurang akurat, dan belum tersedia secara real-time. Selain itu, kapasitas SDM masih terbatas, baik dari sisi tenaga IT maupun tenaga kesehatan yang belum terlatih penuh, ditambah resistensi masyarakat dalam berbagi data pribadi. Untuk mengatasi tantangan tersebut, Kemenkes Vietnam merumuskan sejumlah solusi: memperkuat kerangka regulasi, menambah investasi dan pendanaan, membangun pusat data terpusat, meningkatkan kapasitas SDM melalui pelatihan, serta mendorong kemitraan publik-swasta dalam pengumpulan, pengelolaan, dan pemanfaatan data. “Transformasi digital membutuhkan komitmen kepemimpinan, kerangka hukum yang jelas, dan keterlibatan seluruh pihak, termasuk masyarakat,” ujar perwakilan Kemenkes.
Dengan langkah tersebut, Vietnam menargetkan bukan hanya mempercepat transformasi digital kesehatan, tetapi juga meningkatkan mutu layanan, memperluas akses, serta menjadikan hasil kesehatan masyarakat sebagai ukuran utama keberhasilan sistem kesehatan.
Sesi 2: Fireside Chat: Yesterday’s Lessons, Today’s Practices, and Tomorrow’s Innovations
oleh Dr Lisa Ishii, Senior Vice President (Operations), Johns Hopkins Health System, USA
(catatan editor: Sesi ini merupakan salah satu dari dua sesi yang paling menarik pada hari I HMA 2025. Dibawakan oleh dr. Lisa yang menjabat sebagai direksi RS namun juga masih tetap menjalankan praktek dokter bedah plastik, suatu keputusan yang diambil untuk tetap dapat mempertahankan “sense of clinician”. Hampir 25 tahun yang lalu, pentingnya direktur RS memiliki sense of clinician pernah disampaikan oleh salah satu direktur RS di Indonesia, yang saat ini telah berkembang menjadi jaringan RS besar di Indonesia)
Pada sesi ini Dr. Ishii mengawali dengan refleksi pengalamannya memimpin sejak 2018. Saat itu, Johns Hopkins Health System menghadapi krisis keselamatan pasien di salah satu rumah sakit anak di Florida yang telah diakuisisi sejak 2011. Investigasi menunjukkan belum adanya struktur dan proses sistematis untuk menjamin mutu dan keselamatan. “Kami belajar bahwa budaya dan struktur harus dibangun sejak awal. Setiap tenaga kesehatan, mulai dari teknisi hingga perawat, harus merasa berdaya untuk bersuara bila ada masalah,” tegasnya.
Saat ini Dr. Ishii bertanggung jawab atas enam rumah sakit, tujuh pusat bedah rawat jalan, serta fungsi korporat seperti rantai pasok, kontrak, layanan makanan, hingga manajemen darurat. Menariknya, ia tetap berpraktik sebagai dokter bedah plastik satu hari dalam seminggu. “Dengan tetap berpraktik, saya merasakan langsung dampak keputusan manajemen, misalnya jika ada perubahan bahan implan, sayalah yang menggunakannya di ruang operasi,” ujarnya.
Isu krusial lain adalah kesejahteraan tenaga kesehatan. Dengan lebih dari 40 ribu karyawan, Johns Hopkins rutin melakukan survei karyawan untuk memantau kepuasan dan burnout. Hasil survei menjadi indikator kinerja manajer. “Kami ingin memastikan tenaga kesehatan bekerja sesuai kompetensi tertinggi mereka, dan melihat adanya jalur pengembangan karier,” jelasnya. (catatan editor: Indonesia juga telah memiliki regulasi agar setiap RS melakukan survei kepuasan karyawan setidaknya 1 kali dalam setahun dan dikerjakan oleh lembaga independen).
Untuk mengurangi beban administrasi dokter, Johns Hopkins mengimplementasikan teknologi ambient listening di seluruh sistem. Dengan ini, percakapan dokter dan pasien otomatis ditranskripsi dan masuk kedalam EMR sehingga dokter dapat fokus pada pasien, bukan layar komputer. (catatan editor: dalam sesi coffee break, editor bertemu dengan salah satu direksi RS Akademik di Indonesia yang juga telah menerapkan teknologi serupa, jadi ini bukan suatu hal yang baru bagi kita, namun kembali, yang terpenting adalah pemanfaatan data yang dihimpun untuk menjadi informasi dan dasar pengambilan keputusan)
Menatap 3–5 tahun ke depan, Dr. Lisa menekankan tiga arah utama: Digital: Memberikan pasien akses penuh melalui ponsel—mulai dari membuat janji, berkomunikasi dengan dokter, hingga mengakses rekam medis; Virtual: Memperluas layanan telemedis dan perawatan di luar gedung rumah sakit (catatan editor: baca lebih lanjut pada sesi Hospital @ Home); dan AI: Meski sudah digunakan dalam fungsi non-klinis seperti rantai pasok dan manajemen keuangan, kedepan akan dikembangkan untuk analisis prediktif, termasuk pemanfaatan kapasitas ICU dan optimalisasi tempat tidur rumah sakit.“Pasien kini memiliki ekspektasi setara dengan layanan digital komersial. Jika mereka bisa memesan barang di Amazon hanya dengan satu klik, maka mereka juga berharap interaksi kesehatan yang mudah dan cepat,” ujar Dr. Ishii. (catatan editor: hal serupa sudah banyak disuarakan oleh pasien dan juga staf RS, dimana mereka membandingkan kemudahan penggunaan e-banking, e-commerce, dan "Super App” seperti Gojek dan Grab dengan aplikasi di rumah sakit yang sering dianggap tidak mudah digunakan)
Sesi 3: Accelerating the Journey to Cancer Survivorship
oleh Sasa Mutic, President of Radiation Oncology Solutions, Varian, USA
Sasa Mutic adalah President dari Radiation Oncology Solutions, Varian, sebuah unit bisnis dari Siemens Healthineers, bertugas untuk mengawasi R&D, manufaktur, pemasaran, dan operasional komersial untuk radioterapi eksternal, brakiterapi, dan produk perangkat lunak terkait pelayanan radioterapi.
Sesi ini banyak membahas tentang bagaimana kemajuan dalam radioterapi dapat mempercepat pengobatan, antara lain melalui perbaikan alur kerja yang dioptimalkan dengan AI untuk mempercepat perencanaan pengobatan, dan memastikan terapi yang sangat personal untuk setiap pasien.
Berdasarkan berbagai penelitian, pasien kanker sering kali menghadapi penundaan berminggu-minggu atau bahkan berbulan-bulan untuk memulai pengobatan radioterapi. Penundaan ini tentu berdampak signifikan pada efektivitas pengobatan, kesejahteraan pasien, dan biaya perawatan hingga ke kelangsungan hidup pasien (menurunkan angka survivor rate). Sasa Mutic menegaskan bahwa setiap penundaan empat minggu dalam pengobatan kanker dapat meningkatkan risiko kematian hingga 10%.
Tantangan tersebut disebabkan oleh beberapa faktor, seperti sistem kesehatan yang overload, kekurangan staf medis, ketersediaan teknologi radioterapi yang terbatas, dan proses manual yang rumit dalam perencanaan pengobatan.
Pembicara menyampaikan inovasi dalam perbaikan alur radioterapi sebagai solusi untuk meningkatkan kelangsungan hidup pasien. Inovasi dalam bentuk kombinasi perancangan ulang alur kerja dan penggunaan teknologi inovatif terutama dalam penggunaan kecerdasan buatan (AI) untuk pra-perencanaan pengobatan yang dimulai sejak diagnosis.
Sesi Paralel I: Efficiency, Advocacy & Partnership
Sesi 1: Implementing Patient Experience Programmes Centred Around People, Process and Design
oleh Dr Maria Glenda T. Montaña, Patient Experience Division Head, Davao Doctors Hospital, Philippines
Dr. Maria membagikan perjalanan transformasi rumah sakit dalam meningkatkan pengalaman pasien. Fokus utama adalah mempercepat proses perpindahan pasien dari IGD ke ruang rawat (ER-to-admission turnaround).
Sebelum 2023, pasien rata-rata menunggu 6–8 jam akibat proses manual, komunikasi antar-departemen yang terputus, serta kurangnya sistem pemantauan. Hal ini memunculkan keluhan pasien yang merasa cemas, bingung, dan tidak mendapat kepastian.
Rumah sakit kemudian mengadopsi kerangka People–Process–Design:
- People: membangun akuntabilitas, kolaborasi, dan mengatasi resistensi staf melalui playbook standar, turnaround champions, serta real-time dashboard.
- Process: memperbaiki alur penempatan tempat tidur dengan sistem manajemen terintegrasi, mempercepat respon dokter, dan mengganti proses berlapis dengan sistem one-call admission.
- Design: digitalisasi antrian, pemantauan pergerakan pasien secara real-time, serta dashboard otomatis untuk memastikan integritas data.
Hasilnya, waktu tunggu berkurang signifikan menjadi rata-rata 3 jam. Lebih penting lagi, perubahan ini menciptakan pengalaman pasien yang lebih positif: komunikasi lebih jelas, perawatan lebih cepat, serta staf yang merasa lebih berdaya.
Maria menekankan bahwa tujuan utama bukan sekadar kecepatan, tetapi menciptakan sistem yang efisien sekaligus penuh empati. “Pasien harus merasa didengar, dibantu, dan dihargai sebagai manusia,” tutupnya.
Sesi 2: From Patients to Partners: A Shared Patient Advocacy Journey at SGH
oleh Serena Chua, Deputy Director, Patient Experience, Singapore General Hospital, Singapore dan Ellil Mathiyan Lakshmanan, Patient Expert and Mentor, SingHealth Patient Advocacy Network, Singapore General Hospital (SPAN SGH), Singapore
(catatan editor: Sesi ini merupakan sesi kedua yang paling menarik pada hari I HMA 2025. Dibawakan secara tandem oleh Serena yang mewakili staf RS dan Ellil yang mewakili pasien)
Ellil, seorang patient partner sekaligus mentor di SingHealth Patient Advocacy Network (SPAN), Singapore General Hospital (SGH), menekankan pentingnya melibatkan pasien secara bermakna dalam pengambilan keputusan dan kebijakan kesehatan. SPAN lahir tahun 2022 sebagai adaptasi dari inisiatif SingHealth pada 2017. Tantangan awal adalah bagaimana merekrut pasien dan keluarga yang tepat untuk menjadi partners. Solusinya adalah melalui jalur umpan balik pasien, poster rekrutmen, serta proses onboarding workshop yang memastikan mereka memahami peran, komunikasi, dan ekspektasi.
Serena menjelaskan bahwa SPAN dibangun di atas empat strategi: 1) Partnership in Care – meningkatkan komunikasi pasien–tenaga kesehatan agar lebih jelas dan terpercaya. 2) Patient Safety – keterlibatan dalam Root Cause Analysis (RCA), kampanye keselamatan, dan kolaborasi dengan pusat kualitas. 3) Value-Based Care – memberi masukan agar layanan berfokus pada hal yang penting bagi pasien dan mengurangi prosedur yang tidak perlu. Dan 4) Patient Journey – terlibat dalam setiap titik perjalanan pasien, mulai dari penamaan kampus baru hingga desain layanan.
Lebih dari sekadar memberi masukan, pasien di SPAN juga menjadi co-creators dalam kebijakan. Ellil menekankan pentingnya psychological safety: menciptakan ruang aman bagi pasien maupun staf untuk berbicara terbuka. Maskot Sora (boneka orang utan) hadir sebagai simbol bahwa suara pasien dihargai dalam setiap pertemuan.
SGH kini melihat pasien bukan hanya sebagai penerima layanan, tetapi sebagai “experiential experts” yang memperkaya perspektif rumah sakit. “Kita tidak kehilangan kendali dengan melibatkan pasien, justru kita mendapatkan kejelasan dan kebijaksanaan baru,” ujar Ellil dan Serena.

Sesi 3: Centralised Intelligence, Decentralised Impact – Harnessing Command Center Technology to Drive Efficiency and Improve Patient Outcomes
oleh Esther Ocrah, Senior Director, Command Center International, GE Healthcare, UK
(catatan editor: ini merupakan salah satu dari beberapa sesi yang disponsori oleh perusahaan besar teknologi kesehatan, seperti GE Healhtcare, Siemmens Healthcare, Abbot, dan sebagainya. Meski disponsori namun pembicaraan tidak terlalu terkait dengan penjualan produk, namun lebih kearah pemaparan berbagai penelitian yang telah mereka lakukan, konsep implementasi yang mereka telah kembangkan, hingga evaluasinya)
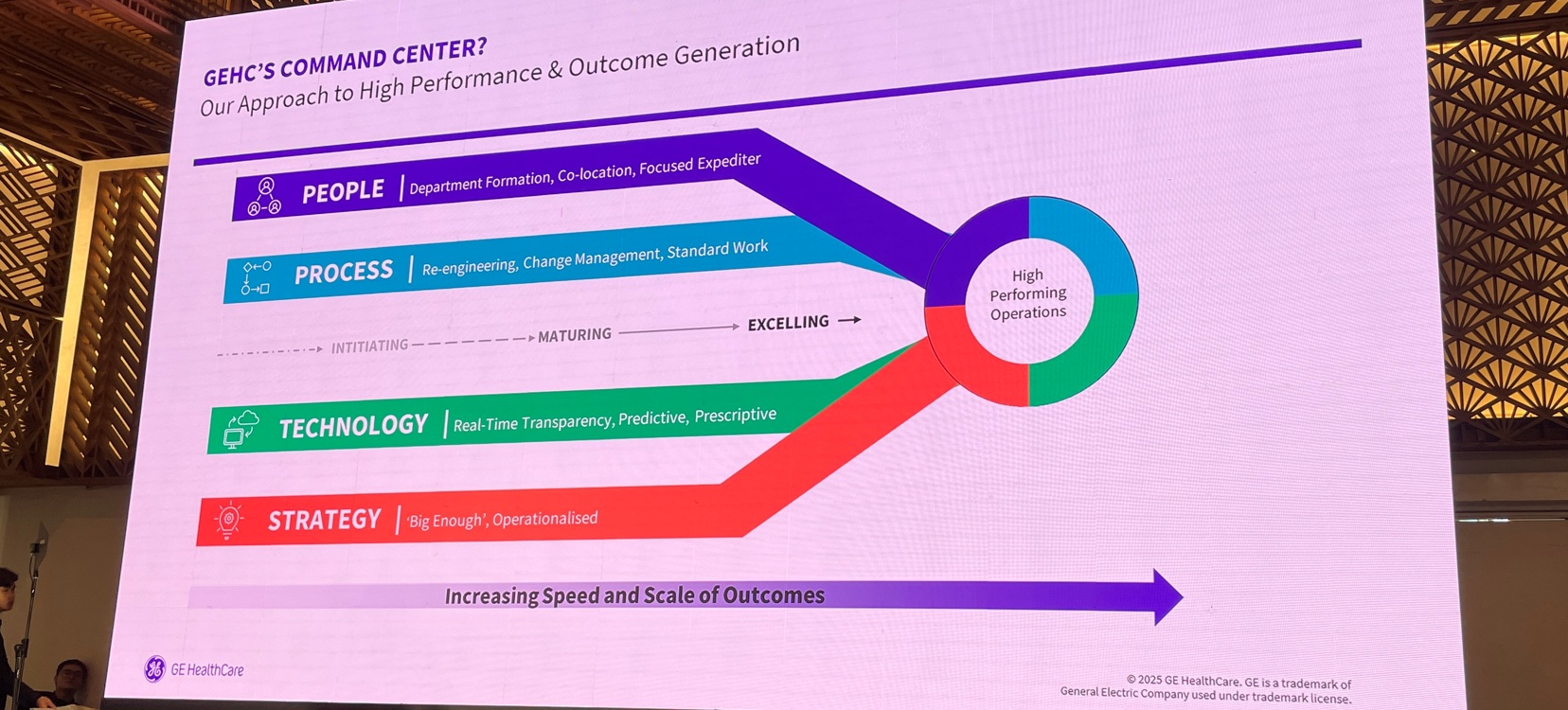
Pada sesi ini, Esther Ocrah membahas bagaimana teknologi command center dapat menjadi jawaban atas tantangan operasional rumah sakit yang semakin kompleks. Dengan mengusung konsep Centralised Intelligence, Local Action, ia menekankan bahwa integrasi data, penggunaan AI, dan desain alur kerja baru mampu meningkatkan efisiensi dan hasil perawatan pasien.
Esther menguraikan beberapa kendala utama yang sering ditemui, antara lain: Breakdown in Care Coordination: data yang terisolasi dan alur kerja manual menyebabkan keterlambatan, misalnya pada proses discharge; Lack of Systemness and Visibility: tidak adanya bahasa operasional bersama membuat rumah sakit sulit memanfaatkan sumber daya secara optimal; Staffing and Workflow Misalignment: jadwal kerja yang reaktif tanpa terhubung pada proyeksi kebutuhan pasien; Data Overload and Decision Paralysis: banyaknya dashboard yang terfragmentasi tanpa menghasilkan wawasan yang dapat langsung ditindaklanjuti.
Dalam mengatasi kendala tersebut Esther menawarkan kerangka solusi melalui tiga pilar utama: Centralised Intelligence – integrasi data real-time lintas sistem, penggunaan AI, visualisasi, dan dashboard untuk memberikan situational awareness menyeluruh; Decentralised Impact – tim garda depan menerima alert dan wawasan langsung di tempat kerja mereka, sehingga keputusan dapat diambil cepat sesuai kebutuhan lapangan; dan Scalable System Wide – dapat diterapkan di berbagai tipe rumah sakit, baik publik maupun swasta, dengan memanfaatkan data yang sudah ada dan tanpa harus mengganti infrastruktur teknologi secara menyeluruh.
Lebih lanjut Esther menjelaskan bahwa keberhasilan command center ditopang oleh empat aspek: People: pembentukan tim, kolokasi, dan ekspeditor fokus; Process: re-engineering, manajemen perubahan, dan pekerjaan standar; Technology: transparansi real-time, prediksi, dan preskriptif; Strategy: visi strategis yang besar namun dapat dioperasionalkan. (catatan editor: diskusi saat coffee break dengan CEO dan Chief Information Officer (CIO) dari RS swasta besar di Indonesia menunjukan bahwa RS tidak terlalu sulit untuk mengelola teknologi dan merumuskan strategi, namun yang berat adalah mengelola kompetensi dan motivasi SDM, serta menyusun perbaikan proses serta kepatuhan terhadap proses).
Menurut Esther, GE Healthcare telah mengimplementasikan command center di lebih dari 300 rumah sakit, dengan capaian: Penghematan hingga USD 40 juta dari efisiensi; Pengurangan 1 hari rata-rata lama rawat inap; Peningkatan kapasitas untuk 500 pasien baru per tahun; Penurunan 87% pembatalan operasi; dan Pengurangan 50% kebutuhan tenaga kerja sementara.
Sesi Paralel II: Putting Patients First
Sesi 4: How AI can Empower Patient Care in ER
oleh Umar Ansari, Global Head of AI Clinical Solutions, Abbott, UAE
(catatan editor: sesi ini penuh dengan cerita pengalaman pribadi pembicara yang kemudian dimasukan kedalam konteks pembicaraan dengan sangat tepat. Salah satu kalimat pembicara yang menurut editor sangat tajam adalah “AI tidak akan menggantikan dokter, tapi dokter yang menggunakan AI akan menggantikan dokter yang tidak”).
Umar memulai dengan analogi sederhana: perubahan generasi dalam cara mengemudi. Jika dulu mobil manual adalah standar, kini anak muda bahkan menganggap mobil yang dihidupkan dengan kunci (bukan dengan tombol “start”) adalah sebagai mobil “manual”. Begitu pula dengan kesehatan—generasi mendatang akan menghadapi sistem kesehatan yang sangat berbeda karena percepatan inovasi.
Perkembangan AI, ujarnya, melaju pesat. Hanya dalam hitungan bulan, kemampuan model seperti GPT-3.5 hingga GPT-5 melonjak signifikan, hingga mampu menembus skor ketepatan menjawab ujian medis di atas 90%. Namun, ia mengingatkan bahwa 97% data kesehatan dunia masih belum terpakai, padahal, volume data mencapai 50 petabyte per hari, dengan 70% berasal dari diagnostik. “Tantangan kita adalah bagaimana menyaring data agar yang relevan bisa sampai ke tangan dokter, bukan membanjiri mereka,” jelasnya.
Sejumlah studi membuktikan dampak nyata AI, di Amerika Serikat, algoritma sederhana berbasis biomarker berhasil menurunkan tingkat rawat ulang pasien gagal jantung dari 26% menjadi hanya 4%, sekaligus menghemat ratusan ribu dolar (catatan editor: tahun 2020 editor bersama salah satu guru besar FK UGM pernah mengikuti workshop yang diselenggarakan oleh World Bank untuk membahas mengenai regulasi pembiayaan yang dapat mendorong mutu pelayanan kesehatan, pengalaman di Amerika Serikat ini mungkin salah satu best practice yang dapat diterapkan di Indonesia).
Studi lain di Spanyol menunjukan pemanfaatan AI untuk pasien sepsis dapat memangkas waktu pemberian antibiotik hingga tiga jam—selisih yang bisa menyelamatkan nyawa. Meski potensinya besar, AI masih menghadapi tantangan: keakuratan, bias data, hingga fenomena hallucination atau jawaban keliru. Karena itu, kata pembicara, kuncinya adalah penggunaan bijak. “AI bisa menghitung, menafsirkan, dan memberi saran. Tapi hanya manusia yang bisa merasakan emosi, empati, dan penderitaan pasien,” ujarnya.
Ia menutup dengan penegasan bahwa masa depan kesehatan harus dapat memadukan dua hal: bisnis dan kemanusiaan. “Tidak salah melihat kesehatan sebagai bisnis. Tapi jangan lupakan bahwa inti dari layanan kesehatan adalah kemanusiaan. AI harus membantu kita menjalankan keduanya.”

Sesi 5: Biomarkers in the Emergency Department: Rapid Diagnosis in the Management of Mild Traumatic Brain Injury
oleh Dr Maria Fuentes, ER Physician, Andaluz Health Services, Spain
(catatan editor: sesi ini sangat teknis klinis, namun mengingatkan kepada para praktisi RS baik klinisi maupun manajemen, bahwa salah satu cara meningkatkan patien experience adalah dengan melakukan inovasi teknis medis/klinis termasuk dengan mengembangkan metode/teknologi terbaru dalam diagnosa dan tatalaksana penyakit, tidak cukup hanya dengan perbaikan dari aspek manajerial. Disinilah peran penting dari Clincal Research Unit yang mulai banyak dikembangkan di Indonesia. Saat ini editor sedang mendampingi beberapa top management RS untuk menerapkan sistem manajemen pengelolaan CRU-RS)
Sesi ini menghadirkan Dr. Mariola Fuentes, dokter spesialis emergensi di Rumah Sakit Granada, Spanyol, yang berbagi pengalaman klinis mengenai penggunaan biomarker dalam penilaian cedera otak traumatik ringan (mild traumatic brain injury atau TBI). Menurutnya, penggunaan biomarker telah mengubah praktik sehari-hari di unit gawat darurat dengan memberikan data objektif yang mendukung diagnosis cepat, efisiensi pelayanan, dan peningkatan keselamatan pasien.
Dr. Fuentes menekankan bahwa setiap menit sangat berarti di instalasi gawat darurat (IGD). Dokter seringkali harus mengambil keputusan cepat dengan informasi klinis yang terbatas. Kondisi overcrowding menambah tekanan, baik bagi tenaga medis maupun pasien yang harus menunggu lama. Selama ini, pemeriksaan fisik dan keterampilan klinis memiliki keterbatasan subjektivitas, sementara pemeriksaan pencitraan (CT scan) berisiko memberikan paparan radiasi yang tidak selalu diperlukan.
Seperti halnya biomarker troponin yang telah merevolusi penanganan nyeri dada dan infark miokard, kini muncul biomarker untuk TBI yang membantu mengurangi ketidakpastian diagnostik. Dua biomarker utama yang digunakan adalah GFAP (Glial Fibrillary Acidic Protein) dan UCH-L1 (Ubiquitin Carboxy-terminal Hydrolase-L1). Keduanya dilepaskan segera setelah trauma kepala, spesifik pada jaringan otak, dan memberikan bukti biokimia objektif adanya cedera. Kombinasi GFAP dan UCH-L1 terbukti memiliki nilai prediktif negatif mendekati 99%. Artinya, bila hasil biomarker negatif, dokter dapat dengan aman menyatakan bahwa pasien tidak mengalami lesi intrakranial signifikan, sehingga CT scan tidak perlu dilakukan.
Dr. Fuentes memaparkan hasil implementasi biomarker di rumah sakitnya yang kini menjadi pionir di Spanyol, dengan menghasilkan dampak: Pengurangan CT scan yang tidak perlu, sehingga pasien terhindar dari radiasi berlebihan; Waktu tunggu lebih singkat, rata-rata menghemat 111 menit per pasien di IGD; Efisiensi biaya signifikan, dengan potensi penghematan sekitar 700 ribu Euro per tahun atau setara 200 Euro per pasien; Optimalisasi sumber daya, baik di IGD maupun departemen radiologi; dan Peningkatan kepuasan pasien, karena keputusan diagnosis lebih cepat dan lebih pasti. Dr. Fuentes menutup paparannya dengan menekankan bahwa biomarker membawa pergeseran besar: dari ketidakpastian menuju keyakinan diagnostik. Inovasi ini bukan hanya meningkatkan hasil klinis pasien, tetapi juga mendukung keberlanjutan sistem kesehatan melalui efisiensi biaya dan pemanfaatan sumber daya.
Link Terkait:












