Universal health coverage (UHC) adalah komponen utama yang berkontribusi dalam pencapaian kesehatan terkait target Sustainable Development Goals (SDG) secara sinergis memberikan peran dalam maternal, newborn, and child health (MNCH) dan kesejahteraan.. Kelangsungan hidup, kesehatan, dan kesejahteraan perempuan, anak, dan remaja merupakan hal penting untuk mengakhiri kemiskinan ekstrim, mempromosikan perkembangan, dan ketangguhan, serta mencapai SDG. Salah satu investasi terbaik dalam mempercepat UHC adalah, kontribusi terhadap kesehatan anak dan perempuan.
Implementasi Global Strategy for Women’s, Children’s, and Adolescents’ Health (2016-20130) dengan meningkatkan dan mempertahankan pembiayaan akan membuahkan hasil yang besar di tahun 2030, seperti mengakhiri kematian yang dapat dicegah pada ibu hamil, bayi baru lahir, anak, dan remaja serta bayi lahir mati. Studi menunjukkan adanya minimal 10 kali lipat perbaikan ketika investasi terhadap kesehatan dan nutrisi perempuan, anak dan remaja. Pemeliharaan di periode prenatal dan masa kanak-kanak awal dapat berkontribusi terhadap kapabilitas seorang manusia, dimana pemerintah dapat memberikan dukungan terhadap pengasuh.
Negara di Asia Tenggara yang dipilih untuk masuk ke dalam penelitian ini harus memiliki 4 kriteria, yakni (1) Memiliki statistik MNCH terbaru dan dapat dibandingkan berdasarkan data rumah tangga nasional, (2) Memiliki latar belakang sosio kultural yang mirip, (3) Termasuk ke dalam negara dengan pendapatan rendah dan menengah atas, dan (4) Negara dengan UHC dengan tingkatan yang berbeda satu sama lain yang memungkinkan untuk dilakukan analisis irisan per negara dalam bagaimana UHS dapat meningkatkan akses ke layanan MNCH. negara-negara yang diikutsertakan dalam penelitian ini adalah Kamboja, Indonesia, Laos, Myanmar, Filipina, Thailand, Timor-Leste, danVietnam.
Perlindungan terhadap Anak dan Perempuan: Pencapaian dan Gap
a. Status Kesehatan: Mortalitas Anak, Bayi, dan Bayi Baru Lahir
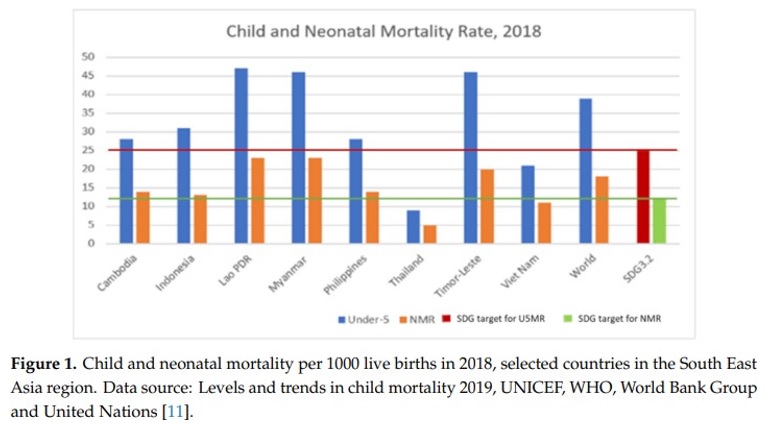
Negara-negara Asia Tenggara berkomitmen sesuai dengan SDG 3.2, dimana pada tahun 2030, mereka menargetkan untuk menghentikan kematian bayi baru lahir dan anak di bawah 5 tahun yang dapat dicegah, semua negara menargetkan untuk menurunkan neonatal
mortality (NMR) hingga 12 per 1000 bayi lahir hidup dan under-5 mortality (U5MR) hingga 25 per 1000 bayi lahir hidup. Di 8 negara, Laos, Myanmar, dan Timor-Leste memiliki U5MR lebih dari 40 dan NMR lebih dari 20, sehingga diperlukan percepatan dalam mencapai U5MR 25 per 1000 bayi lahir hidup di 2030. U5MR pada tahun 1990 dan 2016 pada masa Millenium Development Goals (MDGs), menunjukkan adanya peningkatan yang sangat besar dalam survival anak, khususnya pada negara Timor-Leste, Laos, Myanmar, dan Kamboja. Pencapaian ini menunjukkan program survival pada anak lewat SDG dapat terjadi bila pemerintah mempertahankan dan berkomitmen dalam mempercepat proses UHC.
b. Cakupan Layanan Kesehatan Ibu, Bayi baru Lahir, dan Anak: Pencapaian Terbaru dan Tantangan
Status cakupan layanan MNCH di 8 negara dianalisis berdasarkan data dari masing-masing negara. Terdapat 9 dimensi intervensi MNCH: (a) perencanaan keluarga (metode modern); (b) 4 kualitas antenatal care (ANC); (c)Tingkat bidan terampil; (d) Inisiasi menyusui dini; (e) Cakupan imunisasi difteri-tetanus-pertusis (DTP3) 3 dosis; (Mencari layanan perawatan bagi anak dengan pneumonia; (g) penggunaan sumber air minum yang telah ditingkatkan; (h) penggunaan sanitasi yang telah ditingkatkan; dan cakupan pendaftaran persalinan.
Indonesia pada gambar 3c. telah menunjukkan hasil yang baik hampir di semua 9 dimensi, kecuali akses perencanaan keluarga dengan metode modern dan inisiasi menyusui dini. Studi menunjukkan sebanyak 20% perempuan Indonesia telah mendapat saran dan informasi terkait penggunaan produk breast milk substitutes (BMS), sebanyak 72% perempuan telah melihat promosi BMS, d15% menerima sampel dan 16% menerima hadiah. Selain itu, hampir seperempat tenaga kesehatan telah menerima kunjungan dari perusahaan BMS dan menerima hadiah dari perusahaan tersebut.Promosi yang tidak etis dilaporkan terjadi di Indonesia, contohnya yang telah membeli produk susu di suatu website dapat bergabung untuk undian mendapat hadiah berupa iPhone.
hampir semua negara membutuhkan peningkatan kualitas dari inisiasi menyusui dini. kamboja merupakan salah satu negara di Asia tenggara yang menjadi target marketing agresif dari promosi industri BMS. Meski pemerintah telah melarang promosi tanpa persetujuan pemerintah, perusahaan BMS tetap mempromosikan produknya lewat televisi atau at points of sale.
c. Analisis Inekuitas: The National Average Conceals the Inequity Gap
Analisis ketimpangan dapat memberikan keputusan bahwa investasi pemerintah di bidang kesehatan perlu mempertimbangkan apakah masyarakat miskin dapat mengakses layanan kesehatan secara memadai. Dengan kata lain, rancangan UHC yang berpihak pada masyarakat miskin merupakan aspek yang penting untuk memastikan bahwa penduduk pedesaan, kelompok minoritas, dan masyarakat yang hidup dalam kondisi rentan memiliki akses yang adil terhadap pelayanan kesehatan.
Analisis ini menunjukkan kelompok terkaya di pedesaan mendapat cakupan layanan MNCH yang lebih baik dibandingkan kelompok yang termiskin di pedesaan. Demikian pula, masyarakat terkaya di perkotaan juga jauh lebih baik dibandingkan kelompok termiskin di perkotaan. Meski tidak ada hambatan dalam hal pasokan di daerah perkotaan, kelompok masyarakat terkaya memiliki akses keuangan yang jauh lebih besar terhadap layanan kesehatan dibandingkan kelompok masyarakat termiskin. Dan juga, terdapat keterbatasan dalam sisi pasokan di daerah pedesaan, kelompok masyarakat terkaya di pedesaan mempunyai kemampuan finansial dan kemampuan transportasi untuk melakukan perjalanan dan mencari perawatan di daerah perkotaan.
d. Status UHC
Penelitian menunjukkan bahwa pembayaran out-of-pocket dalam % dari pengeluaran kesehatan akan menurun ketika porsi belanja kesehatan pemerintah terhadap PPDB meningkat. Meski terdapat variasi antar negara yang cukup besar, belanja emerintah yang lebih tinggi untuk kesehatan masyarakat dapat meningkatkan perlindungan risiko keuangan dan mengurangi proporsi out-of-pocket yang dilakukan rumah tangga. Terdapat penurunan tajam dari pembayaran out-of-pocket ketika pemerintah membelanjakan 2-3% PDB-nya untuk kesehatan.
Lebih lanjut dapat dilihat pada link berikut:










