Mutu hidup penderita kanker pada anak perlu dinilai. Hal ini dilakukan untuk memantau kesinambungan hidup sehingga dapat menentukan intervensi. Penilaian dapat dilakukan melalui instrumen PedsQL 3.0 Cancer Module. Ada delapan sub skala penilaian dalam PedsQL 3.0 Cancer Module, yaitu nyeri dan sakit, mual, kecemasan prosedural, kecemasan pengobatan, khawatir, masalah kognitif, penampilan fisik yang dirasakan, serta komunikasi.
PedsQL 3.0 Cancer Module terbukti sebagai instrumen yang obyektif untuk menilai kualitas hidup anak penderita kanker dan keluarganya. Berikut beberapa hasil penelitian tentang penggunaan PedsQL 3.0 Cancer Module dalam menilai kualitas hidup penderita kanker pada anak:
- Sitaresmi (2008) bahwa anak-anak penderita kanker yang usianya lebih muda memiliki angka penilaian kualitas hidup yang lebih rendah dalam sub-skala kecemasan prosedural, kecemasan pengobatan, subskala komunikasi. Penelitian ini terbantahkan oleh Yaris (2001) bahwa tidak terdapat perbedaan bermakna untuk usia pada pengukuran kualitas hidup anak penderita kanker.
- Ji et al (2011) bahwa anak mengalami ketakutan terhadap prosedural pengobatan yang dijalaninya sehingga mengakibatkan kualitas hidupnya menurun
- Sidabutar dkk (2012) bahwa anak kanker mengalami gangguan fungsi sekolah apabila dibandingkan dengan fungsi fisik, emosi, dan sosial. Anak tidak mampu berkonsentrasi sehingga tidak bisa mengerjakan tugas sekolah dan berakibat pada prestasi belajar menurun
- Sidabutar dkk (2012) bahwa setiap pasien kanker anak mengalami efek samping pengobatan berbeda. Bergantung pada kondisi tubuh mereka. Fungsi hidup mengalami gangguan pada fungsi fisik, emosi, sosial, psikologis, sekolah, dan kognitif. Anak memiliki keterbatasan untuk beraktivitas, bersosialisasi, mengontrol emosi, dan bersekolah.
- Nurhidayah I dkk (2016) bahwa anak kanker memiliki kualitas hidup buruk. Nilai terendah pada fungsi sekolah dan kekhawatiran anak dalam menghadapi pengobatan dan penyakit. Kualitas hidup yang buruk berpengaruh terhadap fungsi fisik, sosial, psikologis, emosi, sekolah, kognitif, dan tumbuh kembang.
Penyebab kanker pada anak belum diketahui secara pasti sehinggapencegahannyapun belum ada. Kemenkes telah melakukan pengendalian Kanker pada anak melalui program “pengendalian Kanker”. Ada buku pedoman penemuan dini kanker yang telah disusun bersama dengan profesi Kanker pada anak, dan telah disosialisasikan dibeberapa provinsi.
Ada enam Kanker yang diprioriaskan yaitu: leukemia, retinoblastoma, neuroblastoma, limfoma, osteosarkoma, dan karsinoma nasofaring. Penentuan prioritas ini berdasarkan atas dua kriteria, yaitu tingginya angka penyakit (prevalensi) dan kemudahan pengenalan gejala dan tanda serta diagnosis. Prioritas didasarkan pada prevalensi dan kemudahan pengenalan gejala, tanda, dan diagnosis. Pengendalian Kanker akan terus dikembangkan melalui peningkatan pengetahuan masyarkat dan kemampuan petugas kesehatan di Puskesmas dalam mengenali tanda Kanker. Harapannya, penemuan dini Kanker pada anak bisa dilaksanakan di Puskesmas
Ditulis Oleh Eva Tirtabayu Hasri S.Kep.,MPH dari berbagai sumber
Referensi: Irnawati M. (2002). Penilaian Kualitas Hidup Anak Penderita Kanker. Departemen Ilmu Kesehatan Anak RSUD Dr. Soetomo Universitas Airlangga
Kementerian Kesehatan Republik Indonesia. (2019). Kendalikan Kanker pada Anak. Printed @ 30-01-2019 11:01.
Nurhidayah I. (2016). Kualitas Hidup pada Anak dengan Kanker. Fakultas Keperawatan Universitas Padjadjaran. Volume 4 Nomor 1 April 2016.

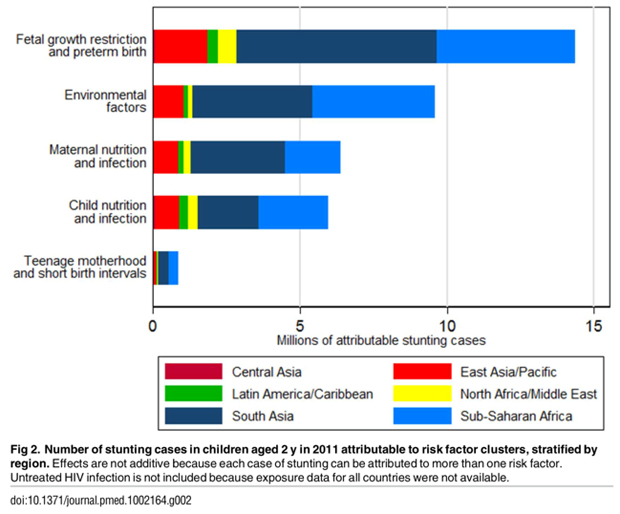
 Stunting pada anak dapat menjadi indikator yang bagus terkait kesejahteraan anak dan refleksi yang akurat terhadap ketidaksetaraan sosial. Secara keseluruhan, indikator tingkat kesejahteraan anak dapat digambarkan dalam pertumbuhan yang linier (linear growth).
Stunting pada anak dapat menjadi indikator yang bagus terkait kesejahteraan anak dan refleksi yang akurat terhadap ketidaksetaraan sosial. Secara keseluruhan, indikator tingkat kesejahteraan anak dapat digambarkan dalam pertumbuhan yang linier (linear growth).







