Gangguan depresi pada orang lanjut usia memiliki prevelansi yang bervariasi, baik di rumah sakit maupun panti jompo. Depresi sendiri terkait dengan tingginya prevelansi dan risiko gangguan disabilitas. Lebih lanjut diketahui bahawa outcome penyakit seperti penyakit jantung, stroke, parkinson, akan menjadi lebih buruk apabila terkait dengan adanya depresi. Depresi juga terkait dengan peningkatan penggunaan pelayanan medis. Meskipun depresi merupakan hal yang biasa terjadi pada pasien usia lanjut, namun kurang dari 50% pasien mendapatkan diagnosis dan perawatan yang tepat dan adekuat.
Terkait hal tersebut, untuk mendapatkan perawatan yang adekuat, perlu dilakukan suatu skrining untuk melihat tanda-tanda depresif. Skrining ini seharusnya menjadi bagian pada penilaian komprehensif pasien geriatrik. Beberapa instrumen skrining depresi telah banyak dikembangkan, seperti; Beck Depression Inventory for Primary Care (BDI-PC), The Zung Self Rated Rating Scale, the Center for Epidemiological Studies Depression Scale (CES-D), Geriatric Depression Scale (GDS).
Seperti telah disampaikan bahwa pada penilaian yang dilakukan untuk mengetahui skala depresi seorang pasien lanjut usia, salah satu tool yang dapat dipergunakan adalah Geriatric Depression Scale (GDS). Versi asli dari tool ini terdiri dari 30-item. Sedangkan versi 15-item dari tool ini telah divalidasi dan telah banyak dipergunakan. Untuk versi 5-item Geriatric Depression Scale (GDS) telah dikembangkan, dan sebuah studi dilakukan untuk mengetahui efektivitas lima item yang terdapat pada Geriatric Depression Scale (DGS). Studi ini melakukan perbandingan antara versi 15-item Geriatric Depression Scale (DGS) dengan versi 5-item Geriatric Depression Scale (DGS).
Studi untuk menilai efektivitas versi 5-item Geriatric Depression Scale (DGS) dilakukan dengan responden pasien lanjut usia baik pria maupun wanita, dengan tiga setting yang berbeda, yakni; rumah sakit, pasien rawat jalan, dan panti jompo. Responden penelitian berusia 65 tahun ke atas dan memiliki fungsi kognitif yang normal. Untuk menilai normalitas fungsi kognitif ini dilakukan dengan wawancara klinis dan Mini-Mental State Eximination (MMSE). Responden terdaftar untuk periode 1 tahun. Setiap responden menjalani pemeriksaan klinis menyeluruh dan penilaian geriatri komprehensif termasuk MMSE, Activity of Daily Living (ADL), dan instrumen skala aktivitas hidup sehari-hari, Cummulative Illness of Rating Scale (CIRS), GDS-15 item, dan GDS lima item. Untuk penggunaan GDS 5-item dan GDS 15-item, diberikan secara terpisah.
Hasil studi yang dilakukan selama Januari 2000 hingga Januari 2001 dengan 181 responden yang terdiri atas pasien lanjut usia (121 perempuan, 60 laki-laki, serta 70 orang merupakan penghuni rumah jompo, 61 pasien rawat inap, 50 pasien rawat jalan) menunjukkan hasil sebagai berikut:
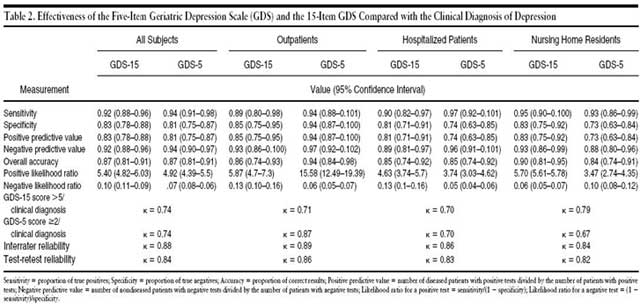
Kesimpulan yang dapat diambil dari hasil studi yang dilakukan menunjukkan bahwa 5-item GDS selain handal dan efektif, juga memiliki beberapa keunggulan dibandingkan dengan versi 15-item GDS, diantaranya; mudah dikelola, mudah dimengerti, tidak memerlukan waktu yang lama, lebih sedikit tingkat stres yang ditimbulkan apabila dipergunakan bagi orang lanjut usia dimana orang lanjut usia relatif lebih mudah lelah dan tidak dapat menolerir versi 15-item GDS dengan baik. Selain itu, instrumen 5-item GDS dapat dipergunakan baik untuk penggunaan klinis maupun penelitian lain, seperti; studi epidemiologi.
Disarikan oleh : Lucia Evi Indriarini
Sumber : Rinaldi P., et al. (2003) Validation of the Five-Item Geriatric Depression Scale in Elderly Subjects in Three Different Settings. American Geriatrics Society, Vol. 51, No. 5.
http://www.researchgate.net/profile/Patrizia_Mecocci/publication/7239500_Validation_of_the_five-item_geriatric_depression_scale_in_elderly_subjects_in_three_different_settings/links/0912f50c71fe469ce1000000.pdf









